
司会: 福島県立医科大学 感染制御学講座 金光 敬二氏 >>会場からの10の質問&回答はこちら 臨床的に疑い適切に検査を行わなければCDIは見過ごされる演題1 「日本のClostridioides difficile 感染症(CDI)の疫学」
国立感染症研究所 細菌第二部 加藤 はる氏 
加藤氏
加藤氏らが国内12施設で行った前向き調査によると、CDI発生率は1万のべ入院日数(patient-days)当たり7.4と高かった(Anaerobe 2019)。欧米と比較して、日本のCDI発生率は低いとの認識は誤りだとした。 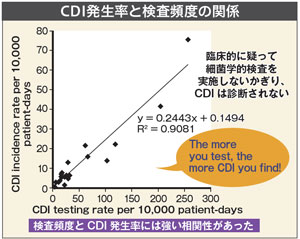
CDI発生率と検査頻度との関係にも言及した(図)。同調査ではR2=0.9081と両者に高い正の相関を認め、加藤氏は「The more you test, the more CDI you find」(きちんと検査すれば、ちゃんとCDIが見つかる)のメッセージを念頭に置くよう求めた。 市中感染については、実態は不明だとしながらも外来診療で患者が見過ごされている可能性に触れ、「ほかの原因が否定されるのであればCDIを疑ってみるべきだ」と述べた。 さらに、発生率は検査法にも左右されると指摘。有病率が低ければ陽性的中率が低くなるため、毒素(toxin A/toxin B)検出検査でも偽陽性がありうること、GDH検査は培養検査と比較すると感度がやや低いため、 GDH陰性検体においても臨床的に強くCDIを疑う場合はtoxigenic culture法を追加検査すること、などの留意点を示した。 検査室は感染症情報の発信源演題2 「CDI診療における臨床検査技師の役割」
医療法人豊田会 刈谷豊田総合病院 臨床検査・病理技術科 藏前 仁氏 
藏前氏
診療ガイドラインは、CDI検査の考え方をフローチャートで示した。ブリストル便性状スケール(BSS)5以上の下痢検体に対し、まず迅速抗原検査を行い、GDH陽性・トキシン陽性の場合はCDIを診断する一方、GDH陽性・トキシン陰性の場合は、NAAT(遺伝子検査)を推奨している。NAATは、2019年4月に保険収載(450点)され、感染症防止対策加算1の届け出などが算定要件。 NAATを行えない施設では、GDH陽性・トキシン陰性の株を分離培養し再度、迅速抗原検査を行うtoxigenic culture法を考慮する。 
BDマックスは敗血症症例のMRSAの検査にも使用する。約2時間で結果が出ることから蔵前氏は「抗MRSA薬使用における臨床支援になっている」とし、迅速な結果報告を通じて治療に寄与していることを示した。 同病院で18年4月〜19年3月に行ったCDI検査494例では、GDH陽性・トキシン陰性が66例(13.4%)あり、うち29例にNAATを実施した結果、15例(51.7%)がトキシンB陽性だった(表)。この結果を院内で共有し、必要に応じて接触感染対策、治療を開始しているとした。 検体の質評価が重要演題3 「CDI診療ガイドラインを踏まえたCDI診療の実際」
東邦大学 臨床研究支援センター/ 微生物・感染症学講座 吉澤 定子氏 
吉澤氏
GLはCDIについて、ブリストル便性状スケール(BSS)が5以上で、便中トキシン陽性かトキシン産生株を分離、もしくは下部消化管内視鏡や大腸病理組織で偽膜性腸炎を呈する、などと定義。高齢と抗菌薬使用が2大リスク因子で、ほかに、入院歴や消化管手術歴などもリスク因子とした。また外来の下痢で抗菌薬使用歴がある場合はCDI検査を考慮する。 CDI検査については、BSSが5以上の下痢検体を対象にGDH・トキシン検査を行い、GDH陽性・トキシン陰性にNAATを推奨している。同大病院で、CDI培養陽性の224例(2011〜12年)にイムノクロマト法のトキシン検査を行ったところトキシン陽性率は48%だったと説明。一方で、PCR法による365株(10〜11年)の検討では80.3%が毒素遺伝子保有株だったとし、吉澤氏は「トキシン検査だけで診断するとCDIを見逃す可能性がある」とNAATの有用性を示した(図)。 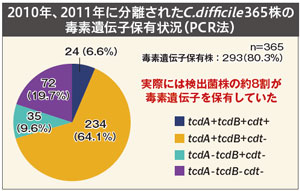
治療(非重症例)については、第一選択薬はメトロニダゾール、第二選択薬はバンコマイシンと説明。新薬のフィダキソマイシンについては、芽胞形成・発芽後生育を阻害し再発抑制の可能性が示唆されているとした。 院内対策、手指衛生と環境管理が重要演題4「C. difficile 感染症の感染対策」
公益財団法人宮城厚生協会坂総合病院 感染制御室 残間 由美子氏 
残間氏
病室の床でCDが20週間生存していたとする報告(THE JOURNAL OF INFECTIOUS DISEASES VOL.143.No1.1981)を紹介し、環境表面、入院患者、CDI患者、医療従事者それぞれの接触を介してCDが院内で伝播することを指摘(図)。手指衛生、環境管理の重要性を示した。 診療GLでは、患者はできるだけ個室に隔離し、手指衛生の徹底と個人防護具による接触予防策を取ることを明記。手指衛生はせっけんと流水による手洗いが効果的だとし、さらに接触予防策については、便の形状を判定するブリストル便性状スケール(BSS)5以上で継続し、下痢が治まっても48時間は継続が望ましいとした。 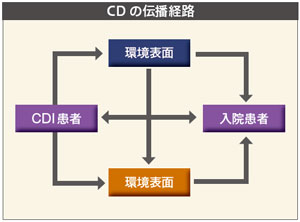
環境消毒についてGLは、定期的に病室を消毒し、1000ppm以上の塩素含有洗浄剤か他の殺芽胞製剤を使用するとした。残間氏はほかに、蒸気化過酸化水素発生装置、紫外線照射装置(UVL)による病室消毒を説明。UVLの有用性を示した論文を示し、CDIの発生が続くときはUVL等の非接触消毒法を考慮するよう促した。 Panel Discussion 会場アンケート基に総合討論ブリストルスケールとNAAT テーマに
当日は、演者4人からの報告後、会場参加者のスマートフォンから回答がリアルタイムで示されるアンケートシステムを使い、この結果を基に演者間で総合討論を行った。便性状を7段階に分類するブリストル便性状スケール(BSS)の現場での運用、遺伝子検査(NAAT)導入の課題という大きく2つのテーマを取り上げた。
会場参加者の職種は、看護師が39%、臨床検査技師が20%を占め、次いで医師と薬剤師が各12%、その他が17%だった。 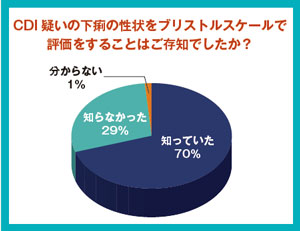
Clostridioides(Clostridium)difficile感染症(CDI)の 診療ガイドライン(GL)によるとCDI検査は、BSSで 5以上の下痢の検体が対象。会場参加者への調査結果では、 同スケールの認知度は7割で、知らない人がなお一定 割合いることが分かった。 臨床検査技師の藏前仁氏(刈谷豊田総合病院)は、下痢ではない患者の検査は実際にあるとした上で、医師からの検査オーダー時は下痢であっても検体採取時に下痢ではなくなっているケースがあることを指摘。現時点では下痢検体以外でも検査をリジェクトせず、検査時の便性状とともに検査結果を報告しているとした。 感染症指導医の吉澤定子氏(東邦大学微生物・感染症学講座)は、便の回数とともにBSSのスコアを電子カルテに記入する同大病院の運用を紹介し、運用の開始以降、BSSが以前よりも考慮されるようになったと報告した。ただ、オーダー時に下痢だったが検体提出時に下痢ではなくなった症例もあるとし、検査のリジェクトルールがない中では対応が難しい課題であることを指摘した。 一方で感染管理認定看護師の残間由美子氏(坂総合病院感染制御室)は、ガイドライン発刊直後に院内で勉強会を開催し下痢検体以外の検査を臨床検査技師が確認する取り組みを通じて、全てのCDI検査でBSSが5以上の検体となった経験を報告。院内での啓発が重要なことを指摘した。 こうした意見を受けて司会の金光氏は「診療科と検査部が十分にコミュニケーションを取ることが重要」と議論をまとめた。 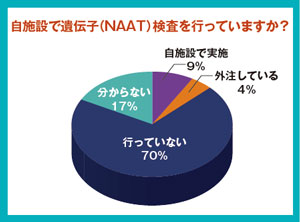
CDIの診療GLでは、GDH・トキシン検査の結果、 GDH陽性・トキシン陰性の場合、この結果のみでCDIを 否定せず、NAATを行うよう推奨している。会場参加者の 調査結果では、NAATを自施設で実施しているのは1割で、 外注検査を含めてもNAATの普及はこれからという状況に なった。 一方、加藤はる氏(国立感染症研究所細菌第二部)は、NAATが実施できない場合の対応を聞かれ、培養検査の有用性に言及。「自施設での培養検査であれば翌日にはコロニーが見える」とし、検査精度が高く自施設であれば一定の迅速性も確保できるとの考えを示した。特にアウトブレイク発生時には培養検査を行うよう促し、その際、アルコール処理は省略可能だが、選択培地の使用は必須だとした。 さらに加藤氏は、GDH検査は必ずしも感度が高くないとし、GDH陰性だけでCDIを否定するのではなく患者背景・臨床症状を総合して判断することが重要であることに言及。「GDH陰性であっても、臨床的に強くCDIを疑う場合は培養検査をすべきだ」と求めた。 NAATについては、診療報酬上、感染防止対策加算1の届出施設の入院患者に算定が限られているが、高齢者が多く入院している中小規模の医療機関や外来診療で利用できないことには問題があると指摘した。 システム通じ会場から10の質問
同日のパネルディスカッションで用いたアンケート調査のシステムには、記述式の質問を書き込める機能があり、会場参加者から計10の質問が寄せられた。一部の質問への回答は次の通り。
Q1. 当院でのC. difficile 検査のフローとして、GDHのみ陽性の場合は判定保留として2日間の培養後に再検査して最終報告を行っています。(判定保留期間はICTの介入もありません。)この判定保留2日間のタイムラグの影響についての検査室としてどのように対応すべきか教えていただけますか? A.NAAT法導入を目指しては如何でしょうか?貴院の院内感染管理上で2日間のタイムラグが発生している要因は検査体制です。そこを解消するために器材投資を提言してみては如何でしょうか? また、NAAT法以外を考慮する場合はICT等による患者背景を含めた状況判断による感染対策のルールづくりが肝要かと存じます。[藏前氏] Q2. 東京オリンピック等で海外の方が多く来日しますが、入院患者に対して海外のC. difficileのキャリアから感染するリスクに対して病院側が行うべき対策はありますか? A. 特に必要ありません。海外からの旅行者が入院した場合にも、日本居住者が入院した場合と同様に、標準予防策・抗菌薬適正使用などの基本的な感染対策をしっかり行ってください。[加藤氏] Q3. 下痢検体のみ検査すべきとのことでしたが、腹痛、嘔気などの腹部症状あり、有形軟便で、CDIを否定したい場合、便検査をすることの可否はいかがでしょうか? A. CDIであっても、イレウスに近い病態や粘液便など、必ずしも下痢症状が認められない場合があります。さらに、もともと常に軟便や下痢の状態の患者がCDIを発症する場合もあります。従って、「下痢検体のみ検査すべき」という考え方は必ずしも正しくないように思います。一方、C. difficileを消化管保有している患者が、別の原因で下痢をはじめとした腹部症状をきたすことも少なくありません。パネルディスカッションで議論されてきたように最適な検査法がそもそもありませんので、結果が陽性であっても陰性であっても便検査によりCDIを否定できない。ご質問の患者の場合、患者背景から、腹痛、嘔気などの腹部症状の原因がCDIとは考えにくい場合(たとえば2歳未満の小児)C. difficile検査をすることは無意味ですし、他に明らかな原因がなくCDIが疑われる場合はC. difficile検査を実施すべきと思います。[加藤氏] Q4. 当院では嫌気培養を外注で実施しています。Toxigenic culture導入は簡単に実施可能でしょうか。 A.委託先とのご相談になると思います。先ず糞便培養からC. difficileを目的菌として培養し、その後に菌株よりC. difficileトキシン抗原検査が可能か否かでしょうか? 技術的には十分可能と存じます。 しかしながら、Toxigenic cultureを目的としてC. difficileのみ嫌気培養を院内導入しては如何でしょうか?[藏前氏] Q5. アウトブレイク(院内伝播)かどうかの判断の材料として、C. difficile菌のタイプ分けを容易に実施する方法はございますか? A. POT法によるタイピングが可能であると思います。[藏前氏] Q6. 当院でのC. difficile検査フローとして、GDHのみ陽性の場合は判定保留として2日間の培養後に再検査して最終報告を行っています。(判定保留期間はICTの介入もありません。) この判定保留2日間のタイムラグの影響についての検査室としてどのように対応すべきか教えていただけますか? A. NAAT法導入を目指しては如何でしょうか?貴院の院内感染管理上で2日間のタイムラグが発生している要因は検査体制です。そこを解消するために器材投資を提言してみては如何でしょうか?また、NAAT法以外を考慮する場合はICT等による患者背景を含めた状況判断による感染対策のルールづくりが肝要かと存じます。[藏前氏] Q7. 食器はディスポーザブルにする必要はありますか?もしくは患者に使用した食器の消毒は必要ですか? A. 通常の使用後食器の洗浄・消毒過程をご確認ください。 下膳車から洗浄室に食器が搬送され、洗浄、温水による消毒の過程があり、乾燥保管して再利用されるのであれば、特別な対策は不要です。 ただし、アウトブレイクがあった場合は、特別な対策として、アウトブレイクが終息するまで、次亜塩素酸ナトリウム溶液200ppmで5分または100ppmで10分浸漬消毒する場合もあります。[残間氏] Q8. 下痢でなければ標準予防策でよいということかと思いますが、患者がポータブルトイレや認知機能などの問題で手指衛生が保てないとか、オムツなどで医療従事者が標準予防策を守れていないような場合に、接触予防策を長くすることの可否はいかがでしょうか? A. 下痢症状がない状態で、接触予防策を継続することはおすすめできません。隔離期間は短いほうが患者、医療者ともにメリットがあると考えます。標準予防策や手指衛生の徹底を重視することを推奨いたします。 [残間氏] Q9. ブリストルスケールは、誰が判断すべきでしょうか?また便の性状の異常をどのように把握していますか? A. 便の性状は、看護師、検査技師、医師等が観察しています。便性状の判定は、ブリストルスケール表を参考にしています。[残間氏] Q10. 大学病院の血液透析室の看護師です。入院病棟から、C. difficile毒素陽性の連絡があると、個室に収容し接触感染対策を行っています。便性が改善してから2週間で感染対策を解除していますが妥当でしょうか?ICTから毒素陽性でも検体量が少なく陽性にならなかった可能性があるため、便性で判断するよう指導されています。 A. 大学病院ICTの判断があるのであれば、通常はその判断に従うことになります。 ちなみに当ICTでは、便の性状が改善し、回数が24時間以内に3回以内になれば、48時間は対策を継続、その後対策解除の指示を出しています。[残間氏] Q11. プロバイオティクス製剤単独で治療効果はありますか?または併用ではいかがでしょうか? A. プロバイオテックス製剤はCDIに対して効果を有することが示されていますが、日本感染症学会/日本化学療法学会のガイドラインでは、単剤・併用に関わらず、CDIの治療に有効とする十分なエビデンスはみられないとされています。海外でも同様の見解と思います。[吉澤氏] Q12. 血液内科病棟での入院患者に対して、便検体でのC. difficile検査を行っています。結果、GDH陽性ならば便性状などにかかわらずメトロニダゾール等での治療が開始されます。診療科としての方針なのかもしれませんが実際のところどうなのでしょうか・・・? A. ご存知のように、GDH陽性の場合はトキシン陽性と陰性の双方の可能性が考えられます。可能ならトキシン検査も行い、陰性の場合はNAATや培養も合わせた2段階法で検査することが勧められますが、トキシン検査が不可能である場合は、GDH陽性で下痢のある場合には、治療が考慮されることもあると思います。下痢のない場合は保菌が考えられますので、治療は一般的には勧められていません。[吉澤氏] Q13. 治療期間は経過に拘らず10日程度でよろしいでしょうか? A. 投与期間は初発例では通常10日間ですが、治療に反応しない場合は難治例と判断されます(ガイドラインp45参照)。MNZによる治療の場合はVCMへの変更が一般的に行われ、VCM低用量による治療ではしばしばVCM高用量治療や併用療法がおこなわれることがありますが、MNZによる治療期間を延長した場合にはメトロニダゾール脳症が起こることがあるので注意が必要です。[吉澤氏] Q14. 下痢消失48時間後に隔離解除していますが、解除した途端に泥状便が再発することがあり。熱もなく食欲もある場合、解除する基準に迷いがあります。どのように判断しますか?コホート管理を解除する基準を教えてください。 A. ガイドラインにおいても、下痢消失48時間後に隔離解除が推奨されています。一方、CDIの再発も治療後2週間程度が多く、治療により一度軽快したあとに再度下痢を発症した場合にはCDIの診断を行い、再発と考える場合には再発例としての治療・対応を行うことをお勧めします。[吉澤氏] |